La transformación cavernomatosa de la vena porta es el resultado de una obstrucción portal extrahepática.
INTRODUCCIÓN
La transformación cavernomatosa de la vena porta es el resultado de una obstrucción portal extrahepática. Muchas veces el factor predisponente para la formación de una trombosis portal es la canalización de la vena umbilical en los neonatos, manifestándose clínicamente años posteriores. Los pacientes desarrollan extensas colaterales en el ligamento hepatoduodenal que ayudan a mantener el flujo sanguíneo hepático. Estas colaterales, por su proximidad con el tracto biliar, causan una compresión extrínseca del mismo.
Aunque los síntomas biliares parecen ser poco comunes (1-4), casi todos los pacientes con cavernomatosis presentan anormalidades en la colangio-pancreatografía endoscópica retrograda (ERCP). La compresión por las venas del cavernoma e isquemia parecen ser los mecanismos de estenosis (5-7). Esta compresión causa cambios morfológicos, irregularidades en el calibre, indentaciones, estrechamientos, dilataciones, ectasia intraluminal, defectos de relleno y nodularidad. Estos cambios pueden causar biliopatía portal, colangitis pseudoesclerótica o pseudocolangiocarcinoma (8,9)
La incidencia de coledocolitiasis en estos pacientes ha sido reportada en un 17%. La estasis biliar y la alteración en la composición de la bilis han sido postuladas como factores predisponentes. (14)
Colangiografía por resonancia magnética (RMI) y angiografía RMI parecen ser la metodología de estudio no invasiva más apropiada
CASO CLÍNICO
Paciente de 24 años, con diagnóstico previo de cavernomatosis de la porta, que consulta por cuadro de ictericia y prurito de 20 días de evolución. Agrega posteriormente fiebre y distensión abdominal.
Antecedentes personales: Canalización de la vena umbilical en la infancia, hemorragias digestivas altas (hematemesis) a repetición desde los 4 a los 18 años de edad las cuales requirieron endoscopias digestivas altas con colocación de bandas elásticas en el esófago
Al examen físico se presentó con ictericia cutáneo-mucosa generalizada; abdomen blando, depresible, indoloro. Esplenomegalia masiva. Sin encefalopatía
El laboratorio mostró BT: 28,5 mg/%, BD: 25 mg/%, AST: 71(35 U/L), ALT: 85 (35 U/L), FAL: 473 (300 U/L), GGT: 72 (50 U/L), TP 15(tasa 72) KPTT 32. Resto sin alteraciones
Estudios solicitados: ELISA HCV, HBsAg , HIV: negativos
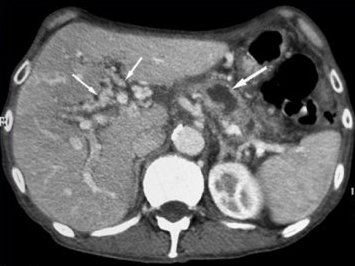
Ecografía abdominal con Doppler del eje espleno-portal y RMI de abdomen con angiografía que mostraron esplenomegalia masiva, hígado disminuido de tamaño, vesícula biliar de paredes engrosadas, con marcada dilatación de la vía biliar intra y extra hepática; signos de hipertensión portal con circulación colateral peripancreática y periesplénica; no identificandose vena porta; vena esplénica y mesentérica superior dilatada con flujo disminuido; VCI de calibre normal y permeable; líquido ascítico periesplénico y perihepático. Posteriormente una colangiografía por RMI mostró una marcada dilatación arrosariada con componente quístico de las ramas biliares intrahepáticas derecha e izquierda hasta la región más proximal de dichas vías adyacentes al carrefour continuándose con vía biliar extrahepática de calibre normal; vesícula biliar de paredes engrosadas y sin litiasis.
DISCUSIÓN
La alteración del conducto biliar es una complicación severa y frecuente en pacientes con cavernomatosis de la porta. La colangiografía endoscópica retrograda (CPER) ha mostrado una sensibilidad del 70 al 100% en la detección de obstrucciones en pacientes con colestasis (1-4); sin embargo la colangiografía por RMI tiene una sensibilidad de alrededor un 92% en pacientes no seleccionados (sintomáticos y sintomáticos) (9).
Las manifestaciones de compromiso de la vía biliar son serias: colangitis, colecistitis aguda, ictericia crónica con potencial evolución a cirrosis secundaria.
El hecho que la cirugía de derivación porto-sistémica no siempre logra una regresión de la estenosis ductal, está en contra del rol de la compresión ductal por el cavernoma (5), sin embargo, la persistencia de colaterales de la vena porta luego de una derivación portosistémica, es bien conocida tanto en HTP extra como intrahepática (10,11).Es por esto que el alivio de la HTP no debería guiarse con la desaparición de las colaterales portales y consiguientemente de la obstrucción biliar.
En los últimos diez años parece haber mejorado la evolución de estos pacientes con respecto a las complicaciones tempranas (12), sin embargo no parece lo mismo para las complicaciones a largo plazo como es el caso de la obstrucción biliar.
La terapéutica de este problema no parece ser fácil, por lo que se postulan dos técnicas: descompresión directa de la vía biliar o descompresión indirecta secundaria al descenso de la hipertensión portal (HTTP)
En lo que respecta a la descompresión directa de la vía biliar puede realizarse vía endoscópica con extracción de cálculos y colocación de stents temporarios o permanentes logrando el alivio de los síntomas (14-17) o bien por anastomosis biliodigestiva la cual parece ser ineficiente además de asociarse a sangrado e infecciones biliares (1,14); esta puede ser considerada cuando una descompresión portal efectiva no es seguida de una descompresión biliar (14)
La descompresión indirecta secundaria al descenso de la HTP se realiza a través de una derivación porto-sistémica la cual ha demostrado aliviar los síntomas (5, 14, 15, 18-21), por lo que hay trabajos que recomiendan a la anastomósis espleno-renal como primera indicación en este tipo de pacientes.(22)
El acido ursodesoxicólico puede ser utilizado en estos casos debido a su eficacia en la reducción de los síntomas de colestásis y litiasis intrahepáticas. (13)
No obstante, un algoritmo propuesto por Chandra, et al., coincide con la opinión de Ye Htun Oo, et al., los cuales sugieren comenzar con tratamiento endoscópico con la extracción de cálculos y dilatación de la vía biliar con o sin la colocación de stent. Si esto no es exitoso intentar una derivación porto-sistémica y dejar como último recurso la derivación bilio-digestiva (7, 23)
Las obstrucciones que no resuelven luego de la derivación pueden corresponder a la persistencia de colaterales o a isquemia (5). Estos pacientes requerirán bilio-entero anastomosis o dilatación endoscópica con la colocación de stents. El tiempo requerido para la resolución de las obstrucciones biliares luego de una derivación no está bien documentado. Algunos trabajos sugieren hasta 12 a 15 meses. (24) Otra alternativa a la derivación porto-sistémica en la colocación de TIPS aunque no hay mucha experiencia publicada al respecto (25,26). Debido a la dificultosa anatomía del lecho portal, este procedimiento se reserva para los pacientes más complicados con ictericia persistente y fibrosis progresiva.
Sin embargo Dhiman R, et al. proponen otro algoritmo más personalizado para cada paciente (27).
En síntesis, no existe un consenso sobre el tratamiento de esta patología. Es importante individualizar cada paciente luego de un estudio minucioso de su vía biliar y su sistema portal para luego tomar una decisión interdisciplinaria entre hepatólogos, endoscopístas y cirujanos acerca de cual es la terapéutica más adecuada.
BIBLIOGRAFIA
- Khuroo MS, Yattoo GN, Zargar SA, Javid G, Dar MY, Khan BA, Boda MI. Biliary abnormalities associated with extrahepatic portal venous obstruction. HEPATOLOGY 1993;17:807-813.
- Malkan GH, Bhatia SJ, Bashir K, Khemani R, Abraham P, Gandhi MS, Radhakrishnan R. Cholangiopathy Associated with portal hypertension: diagnostic, evaluation and clinical implications. Gastrointest Endosc 1999; 49:344-348.
- Bayraktar Y, Balkanci F, Ozenc A, Arslan S, Koseoglu T, Ozdemir A, Uzunalimoglu B, et al. The “pseudo-cholangiocarcinoma sign” in patients with cavernous transformation of the portal vein and its effect on the serum alkaline phosphatase and bilirubin levels. Am J Gastroenterol 1995;90: 2015-2019.
- Dilawari JB, Chawla YK. Pseudosclerosing cholangitis in extrahepatic portal venous obstruction. Gut 1992; 33: 272-276
- Dhiman RK, Puri P, Chawla Y, Minz M, Bapuraj JR, Gupta S, Nagi B, et al. Biliary changes in extrahepatic portal venous obstruction: compression by collaterals or ischemic? Gastrointest Endosc 1999;50:646-52.
- Go¨rgu¨l A, Kayhan B, Dogan I, U¨ nal S. Disappearance of the pseudocholangiocarcinoma sign after TIPSS. Am J Gastroenterol 1996;91:150- 154.
- Chandra R, Kapoor D, Tharakan A, Chaudhary A, Sarin SK. Portal biliopathy. J Gastroenterol Hepatol 2001;16:1086-1092.
- Sarin SK, Bhatia V, Makwane U. Portal biliopathy in extrahepatic portal venous obstruction. Indian J. Gastroenterol. 1992; 2: A82.
- Condat B, Vilgrain V, Asselah T et al. Portal cavernoma associated cholangiopathy: a clinical and MR cholangiography coupled with MR portography imaging study. Hepatology 2003; 37: 1302–8.
- Huston DG, Pereiras R, Zeppa R, Levi J, Schiff ER, Fink P. The fate of esophageal varices following selective distal splenorenal shunt. Ann Surg 1976;183:496-501.
- Sharma BC, Singh RP, Narasimhan KL, Rao KLN, Mitra SK, Dilawari JB. Effect of shunt surgery on spleen size, portal pressure and oesophageal varices in patients with non-cirrhotic portal hypertension. J Gastroenterol. Hepatol 1997;12:582-584
- Condat B, Pessione F, Hillaire S, Denninger MH, Guillin MC, Poliquin M, Hadengue A, et al. Current outcome of portal vein thrombosis in adults: risk and benefit of anticoagulant therapy. Gastroenterology 2001; 120:490-497.
- Rosmorduc O, Hermelin B, Poupon R. MDR3 gene defect in adults with symptomatic intrahepatic and gallbladder cholesterol cholelithiasis. Gastroenterology 2001;120:1459-1467.
- Chaudhary A, Dhar P, Sarin SK, Sachdev A, Agarwal AK, Vij JC, Broor SL. Bile duct obstruction due to portal biliopathy in extrahepatic portal hypertension: surgical management. Br J Surg 1998;85:326-329.
- Perlemuter G, Bejanin H, Fritsch J, Prat F, Gaudric M, Chaussade S, Buffet C. Biliary obstruction caused by portal cavernoma: a study of 8 cases. J Hepatol 1996;25:58-63.
- Lohr JM, Kuchenreuter S, Grebmeier H, Hahn EG, Fleig WE. Compression of the common bile duct due to portal vein thrombosis in polycythemia vera. HEPATOLOGY 1993;17:586-592.
- Bejanin H, Baumann R, Choury A, Fritsch J, Buffet C. Cavernome portal comprimant la voie biliaire. A propos de 3 cas. Gastroenterol Clin Biol 1993;17:134-138.
- Choudhuri G, Tandon RK, Nundy S, Misra NK. Common bile duct obstruction by portal cavernoma. Dig Dis Sci 1988;33:1626-1628.
- Palazzo L, Hochain P, Helmer C, Cuillerier E, Landi B, Roseau G, Cugnenc PH, et al. Biliary varices on endoscopic ultrasonography: clinical presentation and outcome. Endoscopy 2000;32:520-524.
- Arotcarena R, Roulot D, Aubert A, Attali P, Benichou J, Coste T. Successful treatment by mesocaval anastomosis of a common-bile-duct compression by choledochal varices. J Hepatol 1995;23:629-630.
- Winker H, Dortenmann J. Verschlussikterus als folge der kaverno¨sen transformation der pfortader. Chir Praxis 1983;32:613-618.
- Vibert E, Azoulay D, Aloia T, et al. Therapeutic Strategies in Symptomatic Portal Biliopathy. Annals of Surgery . 246, N1, July 2007
- Oo Ye Htun, Olliff S, Haydon G, et al.Symptomatic portal biliopathy: a single centre experience from the UK European Journal of Gastroenterology & Hepatology 2009, 21:206–213
- Ritu K, Sadiq S, Gadiyaram S, et al. Extrahepatic portal venous obstruction and obstructive jaundice: Approach to management. J Gastroenterol and Hepatol (2005) 20, 56–61
- Walser EM, NcNees SW, DeLa Pena O et al. Portal venous thrombosis: percutaneous therapy and outcome. J. Vasc. Interv. Radiol. 1998; 9: 119–27.
- Kawamata H, Kumazaki T, Kanazawa H, Takahashi S, Tajima H, Hayashi H. Transjugular intrahepatic portosystemic shunt in a patient with cavernomatous portal vein occlusion. Cardiovasc. Intervent. Radiol. 2000; 23: 145–9.
- Dhiman R, Behera A, Chawla Y, et al. Recent advances in clinical practice portal hypertensive biliopathy ;56:1001–1008. 2007